学术动态
刘强团队《Immunity》发文揭示脑卒中加速动脉粥样硬化的新机制
作者:刘强 来源自:中国免疫学会 点击数:12232 发布时间:2024-09-25
脑卒中防治数据显示,我国高达40%的门诊脑卒中患者是复发人群。脑卒中后1年17.1%的患者再发脑卒中或其他血管性事件,5年复发率超过 30.0%。脑卒中复发使致残率或死亡风险相对于未复发患者增加约9.4倍。即使接受二级预防治疗,脑卒中后3个月仍有3~6%患者出现复发。因此,针对部分患者无法从已有治疗手段获益这一临床难点,明确脑卒中的复发残余风险对于脑卒中的防治具有重要意义。血管炎症可驱动动脉粥样硬化进展,导致管腔狭窄或斑块脱落形成栓子,是脑卒中复发的主要残余风险之一。然而,脑卒中后发生血管炎症和动脉粥样硬化进展的免疫学机制至今仍不清楚。因此,明确脑卒中的炎症残余风险,推动研究证据向临床指南推荐和转化,是降低这类残余风险,促进脑卒中防治的重点工作方向之一。
血管内皮细胞是血液循环与血管壁之间的重要屏障,不仅维持血管壁完整性,而且感受来自循环血液中的机械和化学刺激。血管内皮细胞激活和免疫细胞粘附是动脉粥样硬化形成和进展的主要原因。脑卒中激活免疫系统,但是目前还不清楚脑卒中对血管内皮细胞和动脉粥样硬化进展的长期影响。
2024年9月10日,天津医科大学总医院刘强教授课题组在Cell Press期刊《Immunity》上,发表了题为“Brain ischemia causes systemic Notch1 activity in endothelial cells to drive atherosclerosis”的论文。课题组使用脑卒中患者队列、单细胞测序、双光子成像和流式细胞术,发现脑卒中后受损的脑组织可持续激活机体血管内皮细胞,导致单核细胞等髓系细胞粘附,从而加速脑卒中后动脉粥样硬化进展,增加脑卒中复发风险。
课题组使用脑卒中患者登记队列发现动脉粥样硬化导致的官腔狭窄、斑块脱落造成的栓塞和小血管闭塞是导致脑卒中发病后在3个月内复发的主要因素。结合PET-CT和结合双光子成像等技术,发现脑缺血造成外周血管内皮细胞处于持续性激活和老化状态,从而上调免疫粘附分子VCAM1,导致单核细胞和中性粒细胞粘附明显增加。课题组使用卒中患者样本,结合单细胞测序分析和蛋白组芯片检测发现,卒中后受损的脑组织可通过外泌体持续释放Notch1受体配体DLL1和Jagged1,激活外周血管内皮细胞Notch1通路,造成血管炎症和加速动脉粥样硬化进展。使用抗体药物阻断粘附分子VCAM1或Notch1受体,可延缓脑卒中后动脉粥样硬化进展(图)。
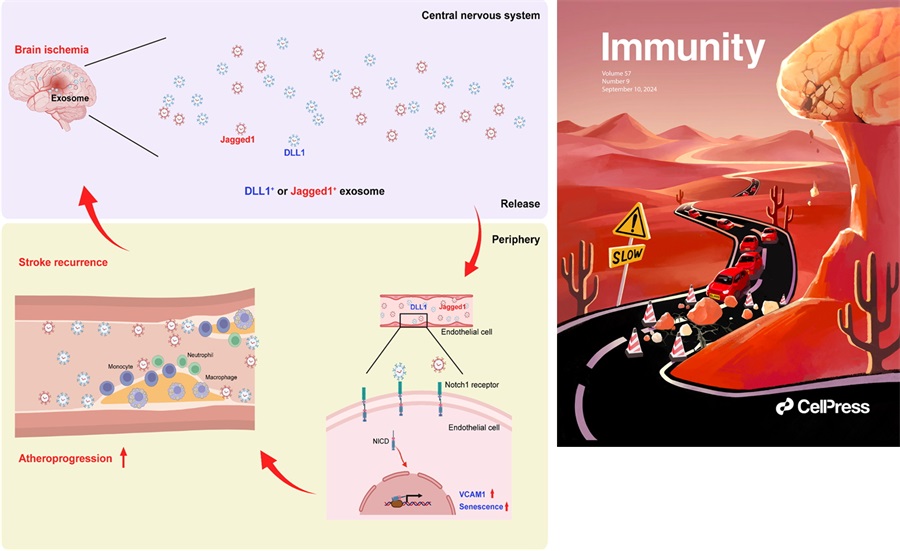
图. 脑卒中加速外周动脉粥样硬化进展的模式图
左图:脑卒中后小胶质细胞等脑内细胞释放含有Notch1受体配体DLL1和Jagged1的外泌体,激活外周血管内皮细胞Notch1信号通路,导致系统性血管内皮细胞活化和衰老,造成单核细胞和中性粒细胞粘附,从而加速动脉粥样硬化进展,增加脑卒中再发风险。右图:入选当期《Immunity》杂志封面图。脑卒中后脑内的释放含有Notch1配体的外泌体好似山上的落石,坠落后导致山路交通堵塞,从而加速动脉粥样硬化进展和卒中复发。
在此基础上,课题组提出通过评估脑卒中患者外周血DLL1和Jagged1,预测脑卒中后动脉粥样硬化进展的新策略,以及通过靶向粘附分子VCAM1和Notch1受体的免疫干预,延缓脑卒中后动脉粥样硬化进展的新理念。
刘强课题组专注于脑疾病的免疫机制和临床免疫干预研究,系统揭示了免疫系统在脑卒中和神经免疫疾病等不同类型脑疾病中的病理作用及其干预手段。主持开展了靶向骨髓免疫,治疗脑疾病的多中心临床研究(NCT05154734,NCT05369351,NCT05792462),研发了靶向骨髓免疫新靶点的全人源化B细胞刺激因子受体抗体(ZL202311250418.3)和CAR-T细胞(ZL20231321640.8),并开展了临床IIT研究,有潜力使更多患者获益,具有广阔的应用前景。
原文链接:https://linkinghub.elsevier.com/retrieve/pii/S1074-7613(24)00351-0
血管内皮细胞是血液循环与血管壁之间的重要屏障,不仅维持血管壁完整性,而且感受来自循环血液中的机械和化学刺激。血管内皮细胞激活和免疫细胞粘附是动脉粥样硬化形成和进展的主要原因。脑卒中激活免疫系统,但是目前还不清楚脑卒中对血管内皮细胞和动脉粥样硬化进展的长期影响。
2024年9月10日,天津医科大学总医院刘强教授课题组在Cell Press期刊《Immunity》上,发表了题为“Brain ischemia causes systemic Notch1 activity in endothelial cells to drive atherosclerosis”的论文。课题组使用脑卒中患者队列、单细胞测序、双光子成像和流式细胞术,发现脑卒中后受损的脑组织可持续激活机体血管内皮细胞,导致单核细胞等髓系细胞粘附,从而加速脑卒中后动脉粥样硬化进展,增加脑卒中复发风险。
课题组使用脑卒中患者登记队列发现动脉粥样硬化导致的官腔狭窄、斑块脱落造成的栓塞和小血管闭塞是导致脑卒中发病后在3个月内复发的主要因素。结合PET-CT和结合双光子成像等技术,发现脑缺血造成外周血管内皮细胞处于持续性激活和老化状态,从而上调免疫粘附分子VCAM1,导致单核细胞和中性粒细胞粘附明显增加。课题组使用卒中患者样本,结合单细胞测序分析和蛋白组芯片检测发现,卒中后受损的脑组织可通过外泌体持续释放Notch1受体配体DLL1和Jagged1,激活外周血管内皮细胞Notch1通路,造成血管炎症和加速动脉粥样硬化进展。使用抗体药物阻断粘附分子VCAM1或Notch1受体,可延缓脑卒中后动脉粥样硬化进展(图)。

图. 脑卒中加速外周动脉粥样硬化进展的模式图
左图:脑卒中后小胶质细胞等脑内细胞释放含有Notch1受体配体DLL1和Jagged1的外泌体,激活外周血管内皮细胞Notch1信号通路,导致系统性血管内皮细胞活化和衰老,造成单核细胞和中性粒细胞粘附,从而加速动脉粥样硬化进展,增加脑卒中再发风险。右图:入选当期《Immunity》杂志封面图。脑卒中后脑内的释放含有Notch1配体的外泌体好似山上的落石,坠落后导致山路交通堵塞,从而加速动脉粥样硬化进展和卒中复发。
在此基础上,课题组提出通过评估脑卒中患者外周血DLL1和Jagged1,预测脑卒中后动脉粥样硬化进展的新策略,以及通过靶向粘附分子VCAM1和Notch1受体的免疫干预,延缓脑卒中后动脉粥样硬化进展的新理念。
刘强课题组专注于脑疾病的免疫机制和临床免疫干预研究,系统揭示了免疫系统在脑卒中和神经免疫疾病等不同类型脑疾病中的病理作用及其干预手段。主持开展了靶向骨髓免疫,治疗脑疾病的多中心临床研究(NCT05154734,NCT05369351,NCT05792462),研发了靶向骨髓免疫新靶点的全人源化B细胞刺激因子受体抗体(ZL202311250418.3)和CAR-T细胞(ZL20231321640.8),并开展了临床IIT研究,有潜力使更多患者获益,具有广阔的应用前景。
原文链接:https://linkinghub.elsevier.com/retrieve/pii/S1074-7613(24)00351-0
